このページは、日本循環器学会 / 日本心不全学会合同ガイドライン「心筋症診療ガイドライン(2018年改訂版)」を参考に作成しております。
拡張型心筋症の治療方針
二次性心筋症が否定された場合は拡張型心筋症で起こりやすい合併症の重症度を評価していきます。特に注意するのは「心不全」「心室性不整脈・突然死のリスク」「心房細動」です。
心不全は急に症状が増悪する「急性期」と心臓の機能低下が継続する「慢性期」があり、それぞれで治療内容が違います。心不全が続くことは生活の質(QOL)に大きく影響します。
次に気をつけるのは心室性不整脈・突然死のリスクです。拡張型心筋症で亡くなる原因の一つに心室性不整脈があります。心室性不整脈は予防するための治療と植込み型除細動器による治療があります。
心室性不整脈以外にも心房細動を代表とする上室性不整脈が合併することも少なくありません。不整脈が生じることで心不全の管理が難しくなったりします。薬物治療やカテーテルアブレーションなどによる治療が選択されます。
心不全の治療と管理
心不全は心臓のポンプ機能が低下することで、いろいろな問題が生じる状態を指します。拡張型心筋症は血液を送り出す収縮機能が低下し、心不全の状態になります。
心不全の経過を評価する
心不全の状態を把握しながら、治療方針を決めていくことになります。心不全の状態を確認する方法は、心機能評価と症状の評価です。
心機能の評価
拡張型心筋症の診断の流れで心機能評価が行われていますが、治療が続く限り心機能の評価は経時的に行われます。経時的な心機能の評価は主に心エコー検査で行われます。
治療により改善するのか、進行するのか、進行がとまるのかを評価していきます。
症状の評価
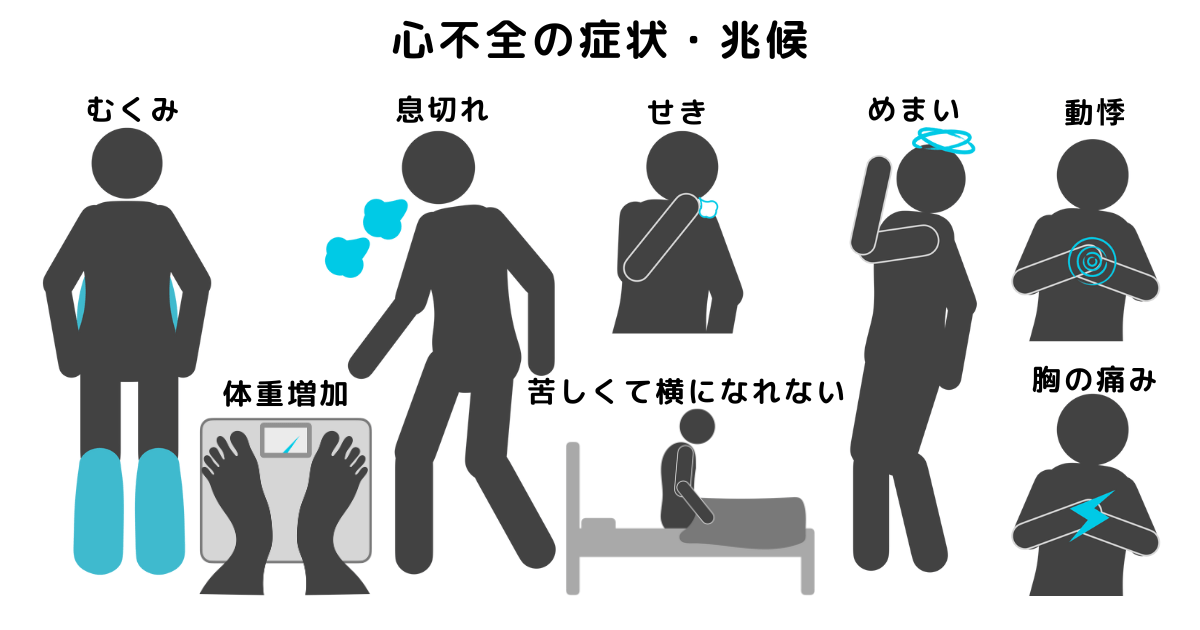
心不全の症状は、「うっ血による症状」と「ポンプ機能低下による症状」があります。主に上記のような症状があります。
症状の増悪や新しい症状が出現したときは、すぐに主治医に連絡しましょう。
心不全は進行する
心不全は悪化と回復を繰り返しながら、徐々に進行する病気です。最後は安静にしていても心不全症状を強く自覚するようになります。心不全の進行度はステージで表されます。
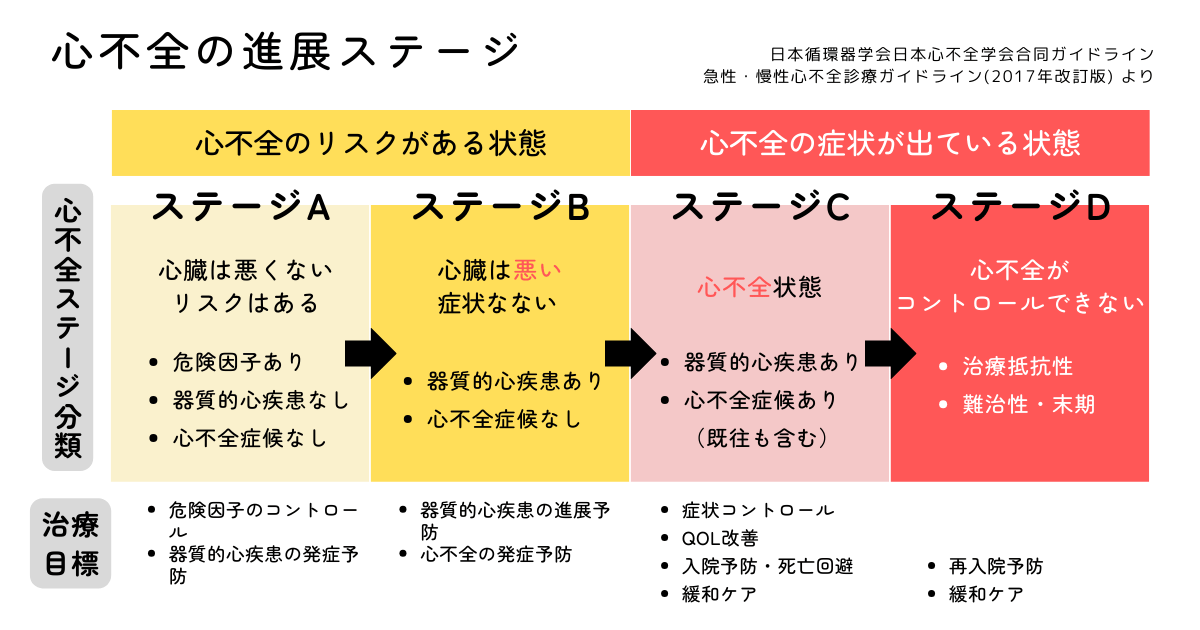
心不全のステージとしてどの位置にいるのかを意識します。ステージを進めないためにライフスタイルを改善し、適切な治療を受けましょう。
心室の筋肉が変化し、心室が拡張し、収縮機能が低下していく過程をリモデリングといいます。リモデリングが進むというのは、心臓の状態が悪くなっているという意味です。
リモデリングを進めないことが心不全の予後に影響します。
以下に示すような薬物療法や非薬物療法、ライフスタイルの改善などが重要になります。
心不全に対する治療(薬物治療)
心不全に対する薬物治療は急性心不全と慢性心不全で異なりますが、ここでは慢性期に移行した心不全に対する薬物治療について記載します。
心臓の収縮機能を示す左室駆出率が低下した慢性心不全に対して有効とされる薬は以下の通りになります。これらの薬を患者さんの状況に合わせて、組み合わせて使用されます。
症状を改善させ、心不全入院が減り、予後が改善することが期待されます。
左室駆出率低下の心不全に対する薬物治療
まずは以下の種類の薬が選択されます。それぞれ心機能が低下した心不全に対して心不全入院や予後を改善する効果が示された薬です。
基本の薬およびARNIの内服をしても、心不全症状がある場合に心不全の増悪や予後の改善を目的にSGLT2阻害薬の追加を検討します。
SGLT2阻害薬により心不全のコントロールが良くなることは多く経験します。
さらに心不全の症状を安定させるために以下のような併用薬の追加を検討します。
- Ifチャネル阻害薬
- 利尿剤
- 血管拡張薬
日本循環器学会/日本心不全学会合同ガイドライン
2021年 JCS/JHFS ガイドライン フォーカスアップデート版 急性・慢性心不全診療 を参照
上記の薬を症状や副作用に注意しながら調整していきます。それでも心不全症状が安定しない場合は、非薬物治療を検討していきます。
リモデリングした心臓に対して最適な薬物療法を行うことで、心室の収縮機能が回復し、心室のサイズが縮小していくことをリバース リモデリングといいます。
リバースリモデリングすることができれば、患者さんの予後は改善し、生活の質を向上します。
リバースリモデリングする(少なくともリモデリングを進めない)ことを目標に、最適な治療が行われます。
心不全に対する治療(非薬物治療)
心不全に対する非薬物治療も急性心不全と慢性心不全で異なりますが、ここでは慢性期に移行した心不全に対する非薬物治療について記載します。
心臓再同期療法
左脚ブロックを伴う収縮機能が低下した心不全に対して、ペースメーカーを用いた治療が行われます。心室内の電気的なズレによる収縮機能低下に対して効果があります。
効果が期待できる患者さんには特徴があります。特に心電図にて左脚ブロックがあり、QRS幅広い場合に効果があります。
僧帽弁形成術・置換術
左心室が拡大することで僧帽弁の機能が低下することがあります。僧帽弁は左心房と左心室の間にある逆流防止弁です。僧帽弁の閉じが悪くなることで逆流が増えます。左心室から全身に送出される血液が左心房にも逆流することで、心臓の拍出量が減ります。
僧帽弁の逆流を減らすための治療として、外科的な僧帽弁形成術や置換術があります。効果を示す明らかなデータがありませんが、いろいろな術式が試されています。
経皮的な(外科的ではなくカテーテルによる)治療が行われるようになりました。
MitraClipシステムを使用した治療で、侵襲が少なく、うまくいくと心不全入院や予後の改善があります。
ただし、施行できる施設が限られており、弁の状態などで施行可能かどうかの判断が難しく多職種での検討が必要になります。
左室形成術
拡張した左心室のサイズを小さくすることで収縮機能の改善を目指す手術です。有効とするデータがなく適応が明らかではありません。
再生医療
再生医療を用いて心臓の収縮をサポートするようなシートなどが開発されています。2024年7月時点で拡張型心筋症に対する治療は行われていません。
心室アシスト装置・心移植
自分の心臓では機能が果たせない場合に、心移植を検討します。心室アシスト装置と呼ばれる人工心臓で代用する場合もあります。
心室性不整脈・突然死のリスク評価と治療
拡張型心筋症の死因の3〜4割が心臓突然死であり、心室性不整脈が主な原因となります。心室性不整脈の発生を抑えるために抗不整脈薬による薬物治療が行われます。また、不整脈がでた時にすぐに自動的に治療してくれる植込み型除細動器(ICD)の植え込みも検討されます。
突然死のリスク評価
以下のような状況では拡張型心筋症の突然死のリスクが高くなります。
- 心室性不整脈(持続性心室頻拍、心室細動)や心臓突然死からの蘇生後
- 失神や血圧低下を伴う持続性心室頻拍の既往
- 90日以上の十分な薬物治療に関わらず以下を満たす場合
- NYHA II 度以上の心不全症状
- 左室駆出率が35%以下
- 非持続性心室頻拍 または 原因不明の失神の既往
植込み型除細動器(ICD)による突然死予防
すでに心室性不整脈(持続性心室頻拍、心室細動)や心臓突然死の既往があり蘇生後の患者さんは、また同じような状況におちいる可能性があります。植込み型除細動器(ICD)の植え込み手術が勧められます(二次予防)。
また、これまで大きな不整脈イベントがない場合でも突然死のリスクが高い場合はICD植え込みが勧められます(一次予防)。
拡張型心筋症の一次予防としてのICD植込みについてはガイドラインの適応は2024年7月時点では、以下のようになります。
| 推奨クラス | エビデンスレベル | |
|---|---|---|
| 以下のすべてを満たす拡張型心筋症 症例に対するICD植込み 1. 十分な薬物治療(90日以上) 2. NYHA分類 II 度以上の心不全症状 3. 左室駆出率 ≦ 35% 4. 非持続性心室頻拍、または、精査を行った後も原因が不明である失神を合併した場合 | I | A |
| 上記のうち1~3を満たす場合 | IIa | B |
| 精査を行った後も原因が不明である失神を合併し、左室駆出率≦35%の場合のICD植込み | IIa | C |
日本循環器学会 / 日本心不全学会合同ガイドライン
「心筋症診療ガイドライン(2018年改訂版)」を参照
一方で心臓MRI検査での遅延造影所見や遺伝子検査によるある遺伝子(LMNAなど)変異では危険な不整脈リスクが高いとするデータが出てきているため、以下のような項目が追加されました。
これらのデータからは左室駆出率の重要性が低くなっており、今後のガイドラインの見直しがあるかもしれません。
| 推奨クラス | エビデンスレベル | |
|---|---|---|
| 左室駆出率<50%の非虚血性心筋症患者で、心臓MRI のガドリニウム遅延造影陽性か つLMNA、PLN、FLNC、RBM20の遺伝子のいずれかに病的変異を認める場合、ICDを考慮する | IIa | B |
日本循環器学会 / 日本不整脈心電学会合同ガイドライン
2024年 JCS/JHRS ガイドラインフォーカスアップデート版 不整脈治療
心室性不整脈に対する薬物治療
拡張型心筋症では、心室期外収縮や心室頻拍の予防のため薬物治療が行われます。心室性不整脈が頻回に発生している場合は、注射による抗不整脈薬の投与が行われます。
急性期を過ぎてからの再発予防でも抗不整脈薬が使用されます。その場合、アミオダロンの内服が主に行われます。副作用に注意しながら投与が行われます。
心室性不整脈に対する非薬物治療
心室性不整脈が頻発し、血圧が不安定であったり突然死のリスクが高まっている時に上記の薬物治療が行われます。それでも、不整脈のコントロールがつかない場合には非薬物治療が行われます。
非薬物治療は、アブレーション治療と外科的治療があります。
拡張型心筋症に伴う心室頻拍に対するアブレーション治療は、薬物治療が無効であったり副作用で使用できない場合に行われます。
アブレーション治療により心室頻拍の再発は減りますが、予後を改善させるかどうかははっきりしていません。また、心筋梗塞に伴う心室頻拍に対するアブレーション治療に比べるとその効果が落ちると言われています。
心房細動のチェックと治療
拡張型心筋症では、心房細動をはじめとする上室性不整脈を合併することが少なくありません。心臓の機能が低下し状態で、不整脈を合併すると心不全のコントロールは難しくなることがあります。
不整脈の検出には心電図の所見が重要になるので、定期的に心電図検査が行われます。
心房細動の主な問題点は、「自覚症状」「脳梗塞リスク」「心不全リスク」になります。心房細動が検出されればそれぞれの評価と対応が必要になります。
心房細動を抑えて自分の心リズムを取り戻すことで、心臓が楽になりことがあります。その場合は、アブレーション治療が選択されます。
心房細動に対する対応は次のリンクをご確認ください。
日常生活の注意事項
適度な運動を
拡張型心筋症の患者さんは、心機能の低下により運動する能力も低下します。無理に運動することは不整脈や心不全を引き起こす可能性があります。
しかし、安全性が確保された量の運動を定期的に行うことは心臓や肺の負担を減らすことがわかっています。どの程度の運動が適応かは心肺運動負荷試験で評価されます。主治医に相談しましょう。
塩分と水分
他の心疾患と同様に塩分は控えましょう。一般的には、1日5g未満に制限することが勧められます。
心不全がある場合は、水分摂取量は制限されます。飲水量については主治医と相談しましょう。
肥大型心筋症は脱水による諸症状(気分不良、血圧低下など)が出やすいため、汗をいっぱいかくような水分喪失が多い場合にも注意が必要です。
アルコール制限する
アルコール摂取は多少は認められていますが、できるだけ飲まないにこしたことはありません。
また、アルコールは不整脈の原因となりえます。不整脈が発生することで、心不全が急に悪くなるがあります。アルコールの摂取で睡眠の質が低下することも懸念されます。
禁煙する
喫煙は電子タバコも含めて、心臓にとってかなりの悪影響を及ぼします。
喫煙はやめるべきです。禁煙するためのアドバイスやサポートのため禁煙外来に相談しても良いでしょう。
また、家族や友人にあなたをサポートしてもらうようお願いしてください。
予防接種と感染の予防
インフルエンザや肺炎に感染すると心不全の急激な増悪が起こることがあります。まずは手洗いなどの感染予防を徹底し、インフルエンザと肺炎球菌の予防接種を受けましょう。
肺炎球菌のワクチンは、65歳になると5年毎の接種が勧められています。しかし、心不全などがあり肺炎球菌の感染を予防したい場合も接種可能です。かかりつけ医にご相談ください。
性行為
性行為は心拍数や血圧が上昇するため、心不全のリスクが高い場合は注意が必要です。
旅行・レジャー
症状の状況や日頃の身体活動に応じて、旅行やレジャー活動を検討しましょう。ただし、旅行の計画が持ち上がったら、まずは主治医に相談しましょう。
長い時間移動する必要がある場合、移動手段としては飛行機よりも電車・新幹線の方が安心です。症状が強く出た場合に、途中で降りることができるからです。





