ブルガダ症候群とは
ブルガダ症候群は、心電図にて特徴的な波形を呈し、基礎に心臓の病気がない方に心臓突然死(心室細動)を発症する症候群です。それまで健康であった比較的若い人が突然死してしまう可能性があります。
遺伝子性変異が原因とされており、遺伝性(家族性)が認められています。心臓突然死の状況としては夜間や早朝に発症することが多く、30〜40代の男性であることが多いとされています。アジア人で罹患率が比較的高いようです。
心室細動を発症するまで自覚症状はないことが多いですが、発症前に失神や寝ている間の苦しそうな様子を認めることもあります。
ブルガダ症候群の診断
- ブルガダ症候群の診断は12誘導心電図にて行われ、症状の有無を問わない
- 自然発生、発熱および Naチャネル遮断薬負荷後にタイプ1心電図を認めた場合にブルガダ症候群と診断する(高位肋間を含めた第2から4肋間のV1からV2 誘導における1誘導以上で)
- 非タイプ1(タイプ2、3)はブルガダ症候群とは言えない
2022 年改訂版 不整脈の診断とリスク評価に関するガイドライン
ブルガダ症候群の心電図
ブルガダ型心電図では、タイプ1から3までの分類があります。そのうち、タイプ1の場合には心室細動の発症リスクが高いとされています。
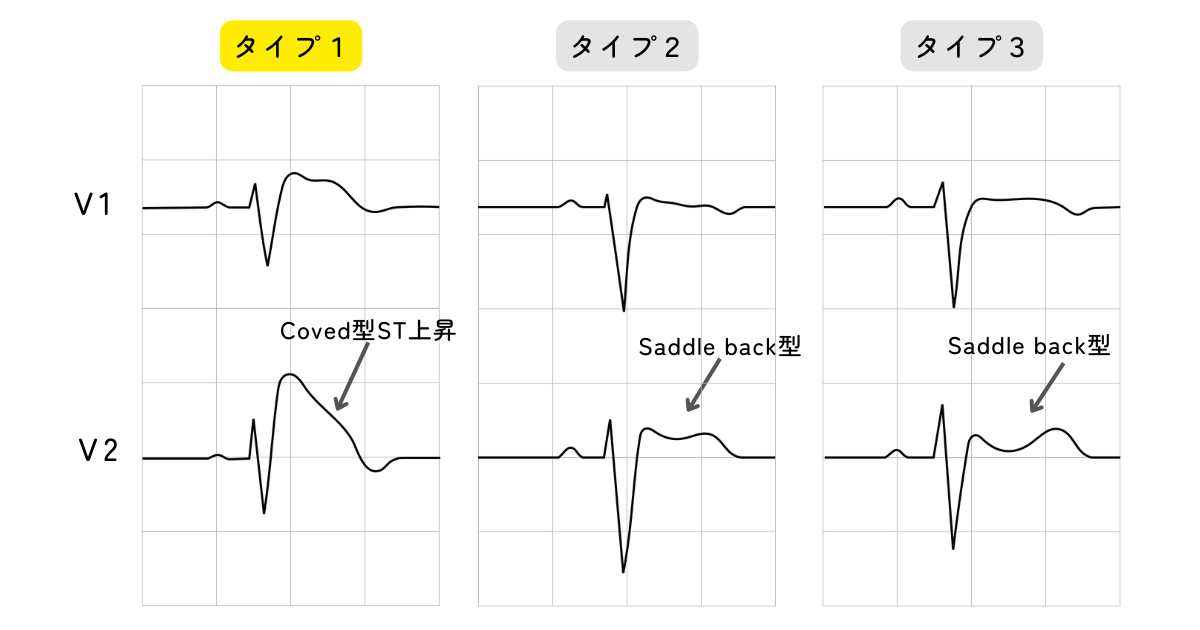
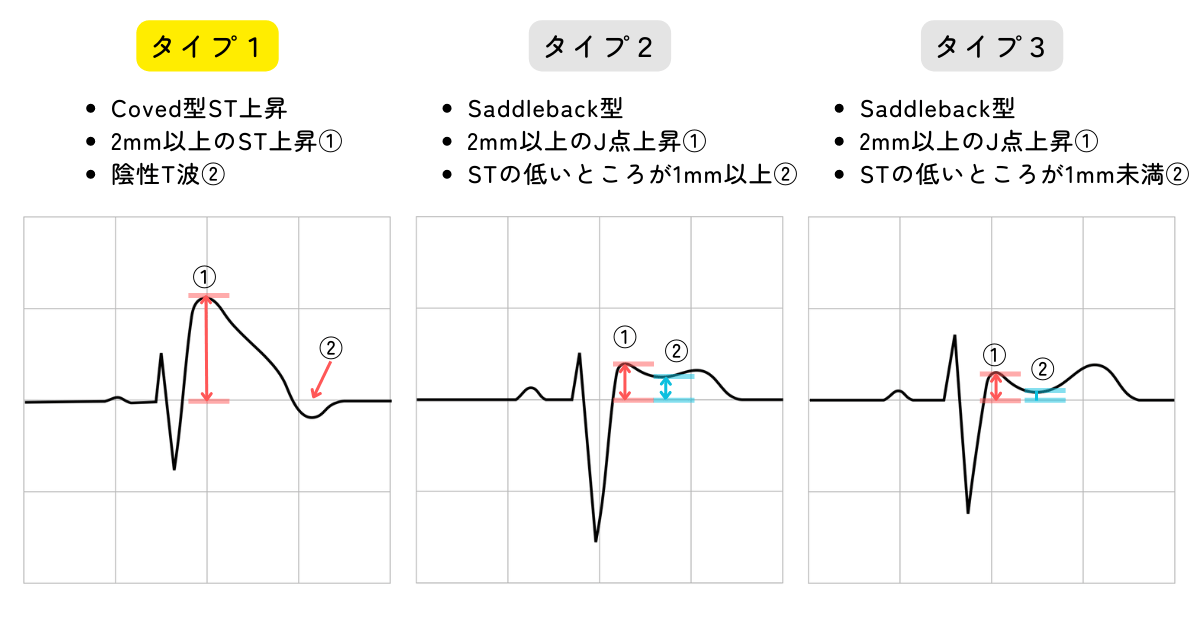
- タイプ1:2 mm(0.2 mV)以上を示すST上昇に引き続いて陰性T波を示すもの(Coved型;コブド型)
- 非タイプ1(タイプ2、タイプ3):ST上昇を認めるが陰性T波を認めないものをサドルバック型 (Saddleback)ST 上昇とよび、STの終末部が1mm(0.1 mV)以上の場合はタイプ2、1mm(0.1 mV)未満の場合はタイプ3とする
ブルガダ症候群は日によって時間帯によって心電図が変化することもあるので経過観察が必要です。何らかの症状が出る際に、心電図がタイプ1に変化していることがあります。
発熱により心電図がタイプ1に変化することがあります。その変化が確認されれば、ブルガダ症候群と診断されます。タイプ1に変化することで、心室細動のリスクが高まります。
ブルガダ症候群の薬剤負荷
薬剤(抗不整脈薬;ナトリウムチャネル遮断薬)の投与より、非タイプ1の心電図がタイプ1へ変化する場合があります。ブルガダ症候群の診断をつける際に行われます。
薬剤負荷の対象:原因不明の心停止から蘇生された患者さんの原因検索で、ブルガダ症候群と診断する目的で行われる
健康診断でブルガダ症候群を疑われたら?
健康診断にてブルガダ症候群が疑われることがあります。
まずは、心電図タイプでリスク評価が行われます。問診(失神歴や家族歴など)があり、必要に応じてそのほかの検査が予定されます。まずは、専門医を受診しましょう。
ブルガダ症候群のリスク
ブルガダ症候群のリスク評価
心電図でブルガダ症候群と診断されたら、全員に心室細動が発生するわけではありません。
ブルガダ症候群の取り扱いが難しいところは、心室細動が発生するリスクが高いか低いか断言できないところです。
そのため、以下の様な項目が当てはまる場合にリスクが高いと判断されることになります。症状(心室細動および心肺蘇生の既往)以外の項目は、単独でリスクが高いと言い切ることができません。
タイプ1の心電図は他のタイプと比較してリスクは上がります。追加の検査で確認することになります。タイプ1以外の心電図で症状がなければ、経過観察となることが多いでしょう。
- 症状
心室細動や心肺蘇生の既往がある場合は、単独でもリスクが高いと言えます。また、失神の既往があり原因が特定されていない場合も注意が必要です。寝ている間の苦しそうな様子も就寝中の心室細動を反映している可能性があります。
一方で反射性失神と呼ばれる失神が合併しやすいのですが、心臓突然死のリスクにはカウントされません。
- 12誘導心電図
特にタイプ1のブルガダ型心電図の場合、リスクが高いと判断されます。タイプ1心電図かつ他の特徴があるとリスクが高くなります。他の検査を追加して、総合的にリスク評価が行われます。
タイプ1以外では、経過観察となることが多いでしょう。
- 12誘導ホルター心電図
通常のホルター心電図では心電図の記録チャネルは2つか3つになりますが、12誘導ホルター心電図では通常の心電図と同じ誘導で記録できます。
それにより、タイプ2であったが心電図が検査中にタイプ1へ変化していないかを確認することができます。記録中の自然発生タイプ1心電図を見つけた場合は、リスク評価が必要となります。
- 特殊な心電図解析
加算平均心電図という繊細な心電図測定にて、異常な変化を評価することがあります。
- 運動負荷心電図
一般的にはブルガダ症候群は運動中は不整脈が減るとされますが、運動後の回復時間に不整脈が増えることがあります。そのような場合はリスクが高いことが考えられます。
- 心臓電気生理検査
カテーテルを用いて心臓に電気信号を伝えて、心室細動が起きやすいかどうかを判断します。負担の少ない刺激で不整脈がでなければ、その時点でのリスクは低いと判断されます。
- 遺伝学的検査
症状のあるブルガダ症候群の場合や、すでにブルガダ症候群で遺伝子変異が認められた近親者がいる場合で遺伝子検査が行われます。近親者(親や兄弟、叔父など)がブルガダ症候群と診断された場合は、ブルガダ症候群のリスクがあるかどうかを確認する専門医を受診しましょう。
ブルガダ症候群のリスク評価は難しいです。現時点でわかっていることは、心室細動や心肺停止の既往、原因不明の失神があるブルガダ型心電図の方は再発のリスクが高くなります。
そのような既往がなく健診で指摘された場合は、タイプ1かどうかが重要です。タイプ1であれば専門医療機関で詳しい検査を受けましょう。
タイプ1ではないブルガダ型心電図の場合は、経過を見ることになります。心電図が日によって変化する場合は注意が必要です。そのため、数か月後に心電図を再検査しタイプ1に変化していないかを確認することになるでしょう。
ブルガダ症候群の治療
ブルガダ症候群の治療は、生活上での注意、投薬、アブレーション治療そして植込み型除細動器があります。
生活上の注意
ブルガダ症候群を指摘された方は以下のような生活上の注意を守りましょう
- 熱を上げないように:ブルガダ症候群の人は、発熱により不整脈が発生するリスクが高まります。発熱が始まった時点で、積極的に解熱剤を使用してください。
- リスクを上げる薬を避けてください:一部の抗不整脈薬や特定の薬にて、ブルガダ症候群の不整脈リスクが高まる可能性があります。
- アルコールの飲み過ぎを避けてください:アルコールの過剰摂取は不整脈リスクを高めます。
- 腹いっぱい食べない:満腹もリスクを高めます
予防の薬
ブルガダ症候群で心室細動の既往があり、再発予防のためキニジンなどの薬を処方され場合もあります。これらの薬が処方されている方は、植込み型除細動器(ICD)による治療も併用されます。
植込み型除細動器
致死的な不整脈に対しては、素早く治療を行う必要があります。植込み型除細動器は、心臓に挿入されているリードから心臓の電気情報を収集しています。不整脈が検出されたら、電気ショックや抗頻拍ペーシングにて心室性不整脈を自動で止めに行きます。
ガイドラインでは、タイプ1心電図を有し蘇生後や心室細動の既往があればICDの適応である。
そのほかにICDを勧められる重要な項目は失神歴であり、疑わしい時は心臓電気生理検査にて心室細動の誘発性を確認することも勧められている。
- タイプ1心電図があり心肺停止蘇生後または心室細動の既往がある場合は、絶対的な適応である
- タイプ1心電図があり不整脈によると推定される失神や夜間の苦しそうな様子を認める場合は、適応である
- タイプ1心電図であり原因不明の失神があり、心臓電気生理検査で容易に心室細動が誘発される場合、適応である
- タイプ1心電図で無症状だが、家族例や心電図異常、遺伝子変異を有するなどの所見がある場合で、心臓電気生理検査にて容易に心室細動が誘発される場合は、考慮される

カテーテルアブレーション
ブルガダ症候群に対するカテーテルアブレーションの良い効果が報告され始めています。
現時点では限られた施設で行われています。内服薬を調整しても植込み型除細動器の作動を繰り返す場合に勧められます。

